神経膠腫(グリオーマ)
グリオーマの治療は、手術、放射線治療、化学療法(抗がん剤)が標準的な治療法です。しかし残念ながら、これらの標準治療をもってしても治療が難しい患者さんが数多くおられます。そこで東大病院では、これらの標準的な治療を確実に行うとともに、新しい治療法についても積極的に取り入れながら、個々の患者さんにおいて最適と思われる治療を提供しています。
1. 診断・検査
通常CT・MRI検査により脳そのものから発生した腫瘍病変として指摘されます(図1)。最終的な診断は、手術で採取した検体を用いた病理検査で初めて確定されますが、手術前にグリオーマの確からしさをなるべく高める、すなわち、がんの脳転移やその他の脳腫瘍でないという確信をもてることは重要です。そのために、MRスペクトロスコピーやPET(Positron Emission Tomography)、SPECT(Single Photon Emission CT)といった特殊な放射線検査を追加することがあります。
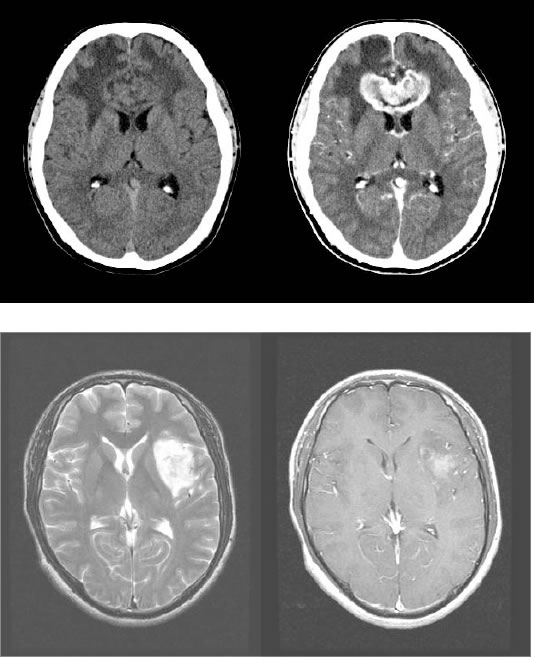
図1:グリオーマのCT(上)・MRI(左)画像。上の患者さんでは、単純CT(左上)にて両側前頭葉に広範な脳浮腫を認め、造影CT(右上)にて脳梁部に造影される腫瘍を認めました。下の患者さんでは、MRIT2強調画像(左下)にて左島と呼ばれる部分に腫瘍を認め、造影MRI(右下)にて一部が淡く造影されました。
PET(Positron Emission Tomography)(図2)
脳腫瘍では、ブドウ糖の取り込みを検査するFDG-PETが保険適応となっていますが、アミノ酸の取り込みを調べるメチオニンPETも必要に応じて行います。これは、一般的なFDG-PET以上の診断的価値を有することもしばしばあり、手術前の診断のみならず、放射線の影響と腫瘍の再発との鑑別にも威力を発揮します。
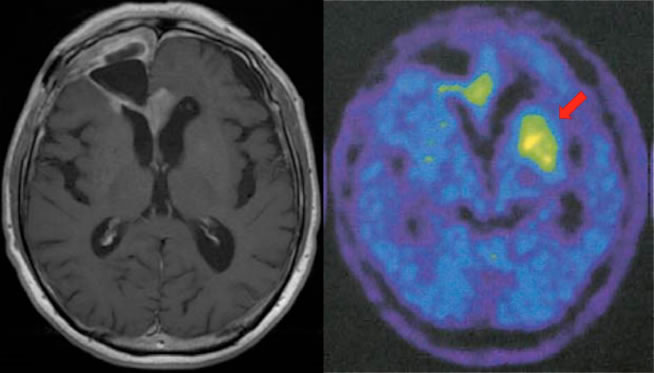
(東京大学医学系研究科 核医学分野より提供)
図2:メチオニンPET。右前頭葉の膠芽腫の患者さんで、テモダールにて治療中に、MRI画像(左)にて造影領域が出現しました。メチオニンPET画像(右)にて高集積のため、再発を疑いました。なお対側基底核(⇒)にも高集積を認め、実際その後のMRI画像にて同部位に再発病変の進展をみました。
また、グリオーマの手術をなるべく安全に執り行うために、適切な脳機能評価が不可欠です。東大病院では、通常のCT・ MRI検査などに加え様々な検査を必要に応じて行います。例えば以下のような最先端の技術を用いることで腫瘍と脳の大事な領域との関係を知ることができ、障害を出さずに腫瘍を最大限摘出するための手術戦略を立てることができます。
fMRI(functional MRI, 機能MRI)
高画質で安定した画像が得られる3テスラMRIを用いて、言語課題をしながら撮影することにより、優位半球前頭葉の言語野を同定することができます(図3)。
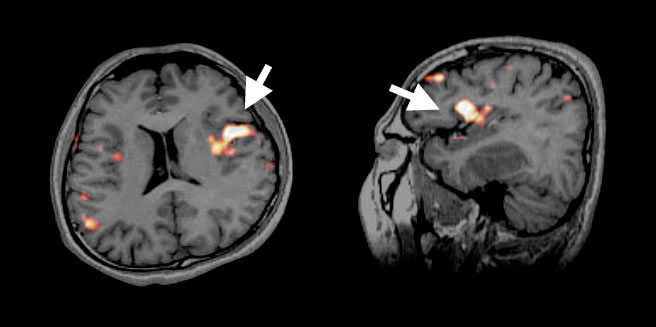
図3:言語課題をしながら撮影したMRI。言語野の血流が増加し、画像で同定されます。
トラクトグラフィー
運動や言語の機能を伝える神経線維を描き、腫瘍との位置関係を示します(図4・5)。
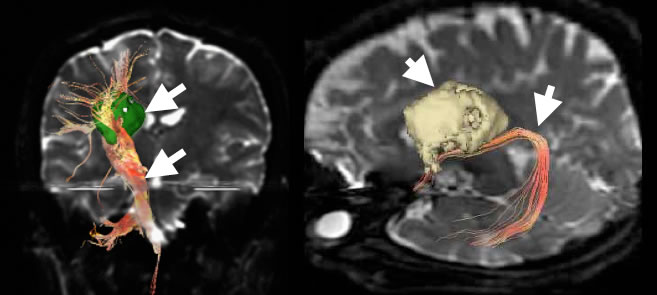
図4:腫瘍に近接する脳の神経線維を3次元的に描き、位置関係を示しています。
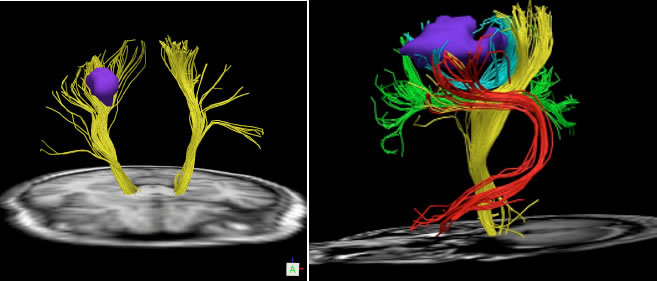
図5:Q-ballを用いたトラクトグラフィー。様々な方向に伸びる運動神経線維に加え、言語機能・視覚線維の走行も正確に描くことができます。
MEG(Magnetoencephalography, 脳磁図)
脳機能を調べる方法で、日本でも限られた施設でのみ可能な非侵襲的な検査です。
脳血管撮影/和田テスト
高次脳機能評価(WMS-R, WAIS-III)
2. 外科手術
グリオーマにおいては、手術でできるだけ腫瘍を取り除くことが予後の改善につながると言われます。しかし腫瘍の部位によっては、摘出により麻痺、言語障害、意識障害などの重篤な合併症が起こる危険性が高いと判断され、そうした合併症自体がかえって予後に悪影響を及ぼすという報告もありますので、その場合には診断のみを目的とした生検を行います。
東大病院では、前述のような検査を駆使して脳の大事な領域と腫瘍との関係を同定し、さらに下記のような様々なテクノロジーや新たな薬剤、革新的な手法を手術に導入することにより、生活に支障をきたすような症状の悪化を生じない範囲で、出来る限りの腫瘍の摘出を目指します。その様な手術は、執刀医はもとより、各分野に精通した医師らによる緊密な協力体制により成り立っています。
こうした術前の精密検査や術中の手術支援技術は、再発をきたしたグリオーマに対しても有用で、東大病院では適応があれば再手術を積極的に検討しています。
ナビゲーションシステム
車のナビゲーション(カーナビ、あるいはGPS)のように、脳腫瘍の手術でもナビゲーションシステムが有用です。手術している箇所が画像上どこに位置するかがリアルタイムに分かるので、術者は重要な脳領域や神経線維までどれだけ離れていてどこまで安全に摘出しうるのかを、判断することができます(図6)。
また東大病院では、大事な脳領域・神経線維や血管の走行などと腫瘍の画像や術中の画像を融合させる技術を開発しており、安全確実な手術をサポートしています(図7・8)。
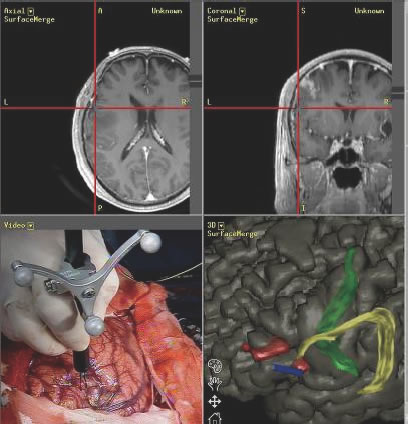
図6:ナビゲーションシステム。腫瘍、重要な脳領域、神経線維の位置情報を術中に示すことにより、安全でより確実な手術を可能にします。
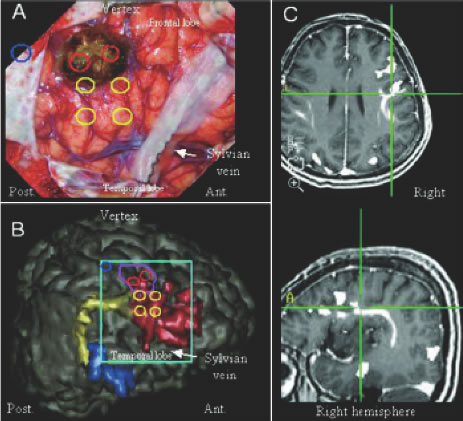
図7:機能MRIやトラクトグラフィー、脳磁図などを統合して画像を作成し、ナビゲーションシステムおよび覚醒下手術(後述)を用いて安全確実な手術を目指します。
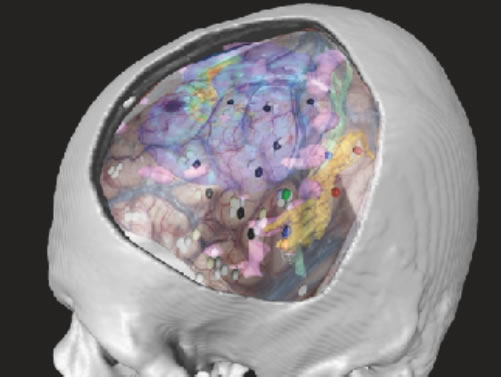
図8:融合三次元画像による脳機能マッピング
術中電気生理学的モニタリング
手術によりダメージを受ける可能性のある脳及び脳神経の機能を術中に監視し、術後の機能障害(麻痺や視野障害など)のリスクを軽減することを目的とした手術支援システムです。
脳機能のモニタリングとしては、以下のものを行っています。
- 運動誘発電位(motor evoked potential, MEP):手足の運動機能を評価します。
- 感覚誘発電位(sensory evoked potential, SEP):手足の感覚機能を評価します。
- 聴性脳幹反応(auditory brainstem response, ABR):聴覚を評価します。
- 視覚誘発電位(visual evoked potential, VEP):視覚を評価します。
東大病院では、最新鋭のモニタリング機器であるニューロマスター(図9)を使用して、上記のすべてのモニタリングを行うことができます。
図9:ニューロマスター((株)日本光電)
5-アミノレブリン酸(5-ALA)
通常の手術用顕微鏡で観察するだけでは、腫瘍と正常脳との境界が分かりづらいことが多々ありますが、特に運動や言語など重要な機能を担う脳領域の近くの腫瘍を扱う際には、正常脳を傷つけずに腫瘍をできる限り摘出することが重要です。手術中に5-アミノレブリン酸(5-ALA)という蛍光プローブを用いると、特殊な光のもとで腫瘍がピンク色に染まるため、より正確に腫瘍摘出を行うことができます(図10)。実際、ドイツで行われたランダム化比較試験で、5-ALAを用いた方が腫瘍の全摘出の割合が上がったと報告されました。
患者さんは、手術当日の朝に5-ALAを内服していただくだけです。副作用として光線過敏症がありますので、術後2日間は明るい光への露出を控えていただきます。5-ALAは2013年に保険適応となりました。
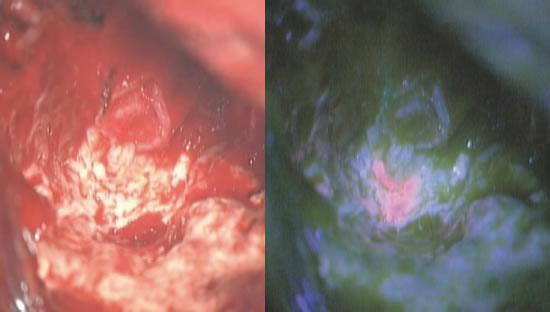
図10:5-アミノレブリン酸。摘出腔の最深部にて、通常の手術用顕微鏡(左)では難しい腫瘍と正常脳との区別が、5-ALA(右)を用いると容易に可能です。
覚醒下手術(awake surgery)
言葉の機能を担う領域に近い腫瘍を摘出する際には、患者さんに手術中に目を醒ましていただく麻酔技術を用いて、会話をしながら言語機能を確認しつつ、症状を悪化させない範囲で最大限の腫瘍摘出を行います。もちろん局所麻酔も充分になされているので、目を醒ましても痛みを感じることはありません。
実際の手術例として、優位半球前頭葉の膠芽腫の患者さんをお示しします(図11)。腫瘍は運動と言語を司る脳領域に接しており、摘出すれば重度の麻痺と言語障害が出現する危険性が高いのですが、今までお示しした様々な検査と解析を行い、ナビゲーションガイド下覚醒下手術を行うことで、問題となるような麻痺や言語障害を残すことなく腫瘍をほぼ全摘出できました。
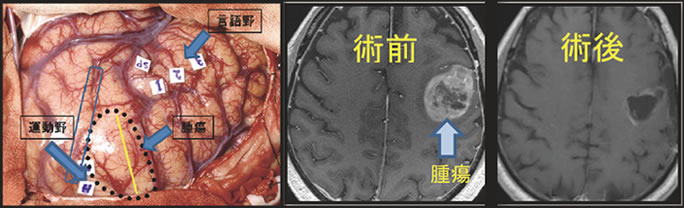
図11:術中写真と手術前後のMRI画像
3. 腫瘍の遺伝子解析と分子病理診断
腫瘍の病理診断は、脳腫瘍に関して経験豊富な病理診断医によってなされます。さらに従来の病理診断に加えて、最新の科学技術を用いた遺伝子解析や分子病理診断を追加して腫瘍の性質を見極め、適切な術後治療(放射線治療、化学療法など)の選択を行うことを目指しています。
染色体1番短腕、19番長腕の欠失(loss of heterozygosity 1p/19q, LOH1p/19q)
乏突起細胞系腫瘍の患者さんに対しては、腫瘍における染色体1番短腕、19番長腕の欠失を全例において調べ(図12)、診断と治療法選択の参考にしています。現在では一般に広く行われるようになった検査ですが、当院においては有効性の最初の報告があった平成10年頃より継続してこの検査を行っており、長年にわたり多くの経験を重ねています。
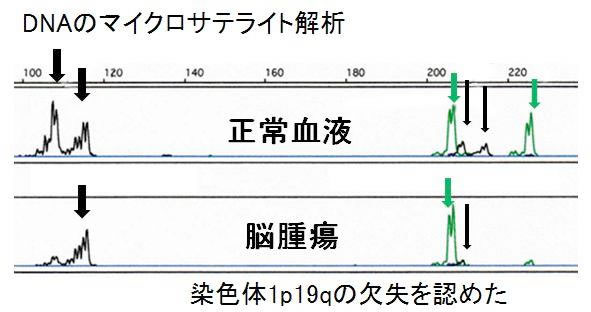
図12:染色体欠失の検査の一例。上段のそれぞれ2つずつあるピーク(2本の染色体に対応)が、下段の腫瘍では1つずつであり、該当部位の染色体の1本が欠失していることが分かる。
メチル化DNA塩基修復酵素(O6-methylguanine-DNA methyltransferase, MGMT)遺伝子プロモーターメチル化
MGMTという遺伝子のプロモーター領域のメチル化の状態によって、化学療法に対する反応や予後が異なることが報告されています。東大病院では以前より、摘出した神経膠腫のDNAを使用し、メチル化特異的PCR(methylation specific PCR, MSP)という方法でメチル化解析を行い(図13)、治療法を検討する上での参考にしてきました。
最近になり、特に高齢の神経膠腫の患者さんにおいては、このMGMT遺伝子プロモーターのメチル化検査を参考にすることで、手術後の治療として放射線治療か、化学療法(テモダール®内服による抗がん剤治療)かを適切に選択することができ、これが患者さんの状態をよく保ちながら生存期間を延ばすことに役立つことが分かってきました。そこで東大病院では、厚生労働省より先進医療 「抗悪性腫瘍剤治療における薬剤耐性遺伝子検査」施行の承認をうけて、このMGMT遺伝子プロモーターのメチル化検査を手術後速やかに施行することで、このような患者さんの治療結果の向上に努めています。
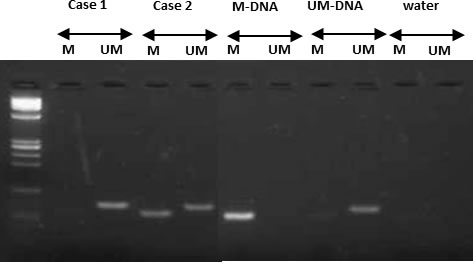
図13:メチル化特異的PCR
イソクエン酸デヒドロゲナーゼ1(isocitrate dehydrogenase 1, IDH1)遺伝子変異
IDH1遺伝子はイソクエン酸デヒドロゲナーゼ1という代謝酵素の設計図となる遺伝子ですが、神経膠腫の多くがこの遺伝子の異常により発生することが、最近の研究で分かってきました。大事なことは、このIDH1遺伝子異常の有無を調べることで、神経膠腫の診断や治療効果の予測がより正確にできるようになるということです。
そこで東大病院では、腫瘍組織の染色や図14のようなシークエンス解析を用いて、この遺伝子異常を判定することに以前より取り組んでおり、診断や治療の参考にしてきました。
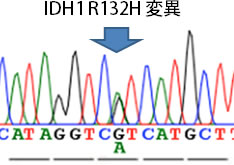
図14:IDH1 R132Hシークエンス解析
4. 放射線治療
悪性グリオーマの多くは、術後に放射線照射と化学療法を行うことで生存期間が延長することが証明されており、標準的には腫瘍局所に総線量60Gyを6週間(1か月半程度)かけて分割照射します。東大病院では、高性能放射線照射装置(図15)を用いコンピューターで照射野を計算して精密な照射を行っています。さらには強度変調放射線治療(intensity-modulated radiation therapy, IMRT)といって、照射対象内でも放射線の強度に変化をもたせる(凹凸を作るイメージ)照射方法を用いると、視神経や海馬など放射線感受性の高い組織あるいは重要な脳領域に腫瘍が接していた場合など、周囲へのダメージが少なく済みます。
高齢の患者さんには、6週間の分割照射と同等の効果を期待できると報告される3週間の分割照射(総線量40Gy)を行うこともあります。

図15:高度イメージガイド下放射線治療装置での放射線治療
ガンマナイフ
再発時には、腫瘍の種類と再発の仕方によってはガンマナイフの適応になることもあります。東大病院では、1990年に日本で初めて導入されて以来、脳外科領域の他疾患に対して世界有数の経験を持っており、必要な際は東大病院にて迅速にガンマナイフを行うことができます。
5. 化学療法
悪性グリオーマに対しては、多くの場合で放射線治療に加えて化学療法(抗がん剤)が用いられます。
テモゾロミド(テモダール®)
テモダール®は日本では2006年7月より保険適応となった内服薬で、初発悪性グリオーマに対する世界的な標準治療薬です。東大病院では、保険適応以前より患者さんに投与をしており、豊富な使用経験を積んでいます。放射線治療の期間中患者さんは毎日内服し、終了後一旦休止ののち、副作用の程度を確認しながら、外来にて継続投与を行っていきます。外来通院は1か月に一度程度です。参考までに標準的なスケジュールを図16に示します。
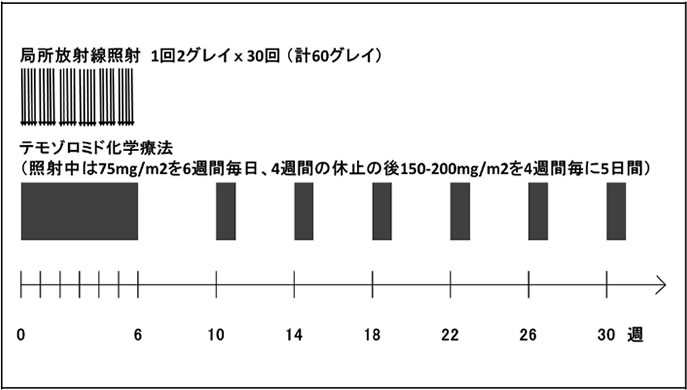
図16:初発悪性グリオーマの治療スケジュール
ベバシズマブ(アバスチン®)
分子標的治療は、体内の特定の分子を狙い撃ちしてその機能を抑えることにより病気を治療する治療法です。癌細胞と正常細胞の違いをゲノムレベル・分子レベルで解明し、癌の増殖や転移に必要な分子を特異的に抑えることで治療するため、効果を期待できる一方で従来の化学療法に比べ副作用を少なく抑えることが可能です。
新生血管を抑える効能をもつアバスチン®という分子標的薬が膠芽腫の治療成績を向上させたという報告をもとに、日本では2013年に保険認可されました。初発・再発を問わず、悪性グリオーマに対して用いることができます。2週間に一度の注射を外来にて行い(初回は入院)、所要時間は30分〜1時間です。副作用として高血圧、頭痛、下痢、口内炎、出血(脳出血を含む)、血栓塞栓症(脳梗塞・心筋梗塞・深部静脈血栓症を含む)、消化管穿孔、創傷治癒遅延などがあります。
東大病院においては、保険適応以前にも治験審査委員会に認可された自主臨床試験という形で治療を行ってきた経緯があり、最も予後が悪いといわれる膠芽腫の再発に対しても、劇的に病変が縮小した症例を経験しています(図17)。
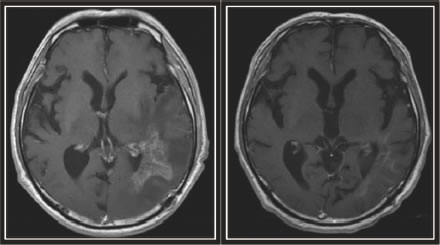
図17:膠芽腫再発に対してアバスチン®による治療をした症例。(左)膠芽腫再発時のMRI画像。(右)アバスチン治療6ヵ月後のMRI画像。造影される腫瘍性病変はほとんど消失しています。
カルムスチン脳内留置用剤(ギリアデル®)
2013年には手術中に使用できる化学療法剤も日本で認可されました。カルムスチン(BCNU)という薬剤が数週間にわたり徐々に放出されるコイン状の徐放剤で、手術で腫瘍を摘出した後の腔に留置してきます(図18)。肉眼的には全て摘出したように見えても、その周囲に腫瘍細胞が浸潤しているのがグリオーマの特徴であるので、摘出腔に化学療法剤を直接置いてくるという方法は非常に合理的です。起こりうる合併症としては、術後の脳浮腫や創部のトラブルなどがあります。
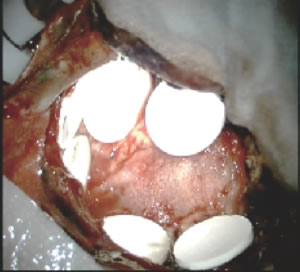
図18:ギリアデル®を留置した術中写真
6. 腫瘍が再発してしまったら
前述のように最大限の努力をして治療を行いますが、残念ながら再発することも少なくありません。この場合、症状の進行を少しでも遅らせるように、また初発時の組織診断と若干異なるものに変化している場合がありますので、新たな組織診断のために手術(生検)が再び必要なことがあります。初発時と同じように、綿密な検査と相談ののち治療方針を決定します。可能な場合には再び摘出術を行うことがあります。その後の放射線の追加照射は困難なことがありますが、ガンマナイフなどにより治療できることもあります。化学療法もしばしば薬剤を変更して行っています。
それらの治療のほかに、東大病院では次のような新しい治療法を行っています。これらには研究段階の治療法もあり、効果や副作用などにつきましては診察時に詳しくご説明します。
7. 新しい治療法
当院にて施行中の試験治療には以下のようなものがあります。
多施設共同試験
東京大学脳神経外科では、別記にあるように多くの多施設共同試験に参加しています。
免疫療法
ヒト臍帯静脈内皮細胞(HUVEC)ワクチン療法:(2016年現在、休止中)
輸血部と共同で、再発脳腫瘍の患者さんを対象に、ヒト臍帯静脈内皮細胞(HUVEC、ヒューベックと呼びます)をワクチンとして用いる抗血管新生療法を、臨床研究として行っています(図19)。脳腫瘍は他の腫瘍や癌と同様、腫瘍を栄養する血管(腫瘍新生血管)ができることによって増大しますが、この治療は腫瘍新生血管を抑えて腫瘍の増大を防ぐのが狙いで、腫瘍細胞そのものを攻撃対象とする従来のがんワクチンとは大きく異なるものです。ヒト臍帯静脈内皮細胞は腫瘍新生血管と共通の抗原(免疫細胞による攻撃の目印となるタンパク質)を持っていることが分かっており、この抗原は正常の血管には存在しません。従って、HUVECワクチンは正常の血管に悪影響を及ぼすことなく、腫瘍新生血管のみを標的とする免疫を誘導することができます。
この治療は通常外来で行います。最初の4回は毎週1回、5回目以降は2週間毎に皮内注射を行います。この治療は臨床研究であり、ヒトに対しての有効性を証明することが目的の一つです。なお、これまでのところ重篤な副作用はみられていません。脳腫瘍の患者さんにおいては、手術、放射線治療、化学療法など有効性が確立された標準治療をまず先に行うことを原則とします。
この治療は東大病院の倫理委員会の審査を受け承認されています。
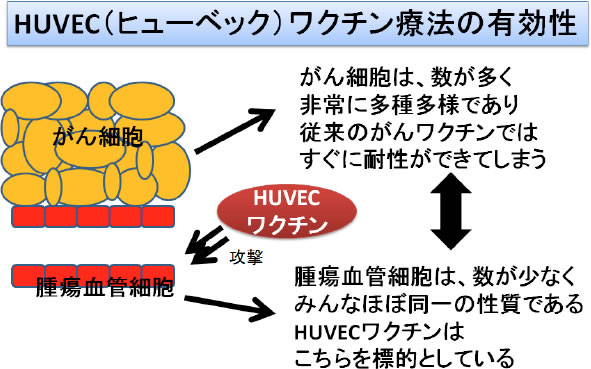
図19:HUVECワクチン療法
ウイルス療法:
ウイルス療法とは、腫瘍細胞に限定して増えることができる遺伝子組換えウイルスを用いて腫瘍細胞を破壊する治療法です。悪性脳腫瘍に対しては、単純ヘルペスウイルスを用いた臨床試験が欧米ですでに行われています。東大病院においても、2009年11月よりウイルス療法の臨床試験を行ってきましたが、現在は東京大学医科学研究所付属病院で主に行われています。
ウイスル療法の詳細は、東京大学TR推進センターホームページ(http://trac.umin.jp/res.html)をご参照ください。
ウイルス療法に関するお問い合わせ先 :
03-5800-9072(ウイルス療法問い合わせ専用回線) 平日午前9時〜午後5時
硼素(ほうそ)中性子捕捉療法(BNCT):
放射線治療法の選択肢の1つとして、硼素中性子捕捉療法があります。この治療法は、硼素化合物を点滴で投与した上で、腫瘍のある部位に熱外中性子という特殊な放射線を照射すると、硼素化合物を取り込んだ細胞のみが反応して死滅することを利用します。実際には中性子を発生する加速器や原子炉の利用が必要となるため、外の施設に依頼するかたちで施行しています。
今後とも、常に最新の科学的情報・技術を取り入れ、最善の治療を提供していくことを目指しています。
8. 脳腫瘍外来受診を希望される方へ
疾患・治療に関するご相談につきましては、東京大学医学部附属病院の「脳腫瘍外来」を受診してください。その際、過去におとりになられた画像(MRI・CTなど)や検査結果、現在かかりつけの医師からの紹介状などがありますと、病状の判断に大変役立ちますので、出来る限りお持ちください。一人一人の患者さんをしっかりと診察させていただくため、脳腫瘍外来は完全予約制とさせていただいています。お手数ですが、東京大学医学部附属病院の外来予約センター(03-5800-8630、12:30〜17:00)にお電話いただき、予約をお取りください。
| 責任担当医師 | 脳神経外科 田中 將太(たなか しょうた) Eメール:tanakas-tky@umin.ac.jp |
|---|---|
| 担当医師 | 脳神経外科 高柳 俊作(たかやなぎ しゅんさく) 脳神経外科 高見 浩数 (たかみ ひろかず) |
| 連絡先 | 東京大学医学部附属病院 〒113-8655 東京都文京区本郷 7-3-1 電話 03-3815-5411(代表) 脳腫瘍外来(毎週月曜日午後、水曜日午前、金曜日午後) |
完全予約制です。外来受診につきましては、東京大学医学部附属病院のホームページ(http://www.h.u-tokyo.ac.jp/)をご参照ください。